Attualmente in Italia vengono impiegate cinque diverse valutazioni nazionali dello stato di disabilità (invalidità civile, cecità civile, sordità civile, handicap e disabilità per il sostegno all’occupazione), che esaminano diverse dimensioni della disabilità per determinare le percentuali di invalidità civile, ma che non considerano l'ambiente in cui le persone vivono e la loro capacità di funzionamento.
Nasce quindi il WHODAS 2.0, il nuovo strumento valutativo previsto dal D. Lgs. 62/2024, sviluppato dall'OMS per misurare la salute e la disabilità in modo standardizzato e transculturale, costruito partendo dall’ICF.
Che cos'è WHODAS 2.0?
- L’acronimo WHODAS sta per “WHO Disability Assessment Schedule”, si tratta di un questionario di valutazione basato sulla Classificazione Internazionale del funzionamento, della disabilità e della salute (ICF) che misura la salute e la condizione di disabilità
- Può essere utilizzato in persone affette da qualunque tipo di malattia, inclusi i disturbi fisici, mentali e da uso di sostanze
- Non è utilizzabile per valutare la disabilità dei minori di età
- È uno strumento di misura generico: può essere utilizzato per descrivere lo stato di salute in soggetti malati e in soggetti sani
- Facilita la progettazione di interventi sanitari e di quelli correlati alla salute e permette di monitorarne l’impatto
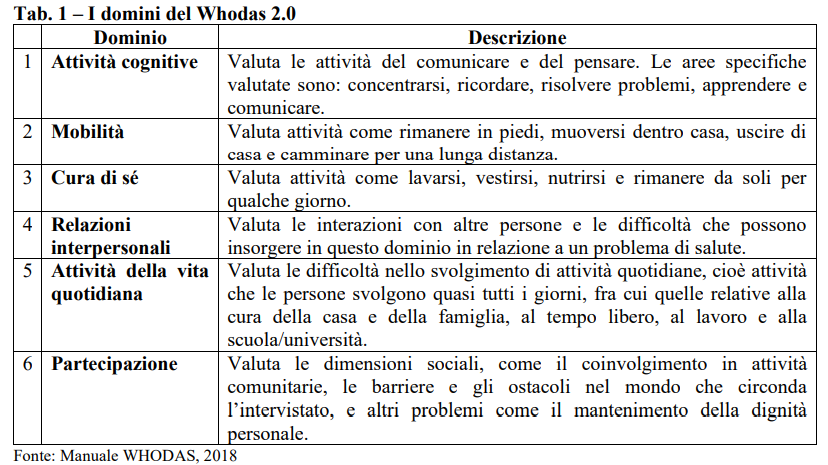
I domini del WHODAS 2.0
WHODAS 2.0 rileva il livello di funzionamento in sei domini e, per ognuno, fornisce un profilo e una misura sintetica del funzionamento e della disabilità affidabili e applicabili in diversi contesti culturali e in tutte le popolazioni adulte:
Perché nasce WHODAS 2.0?
Le persone con disabilità in Italia si trovano di fronte a:
- un panorama giuridico frammentato
- un sistema in cui è complicato orientarsi, con collegamenti poco chiari o mancanti tra i diversi tipi di valutazione
- una pratica di valutazione dello stato di disabilità che guarda all’individuo da una prospettiva medica ristretta
- lo strumento ICF di per sè non risulta pratico per misurare e valutare la disabilità nella pratica quotidiana
Le diverse modalità di valutazione della disabilità dovrebbero essere sostituite con un’unica valutazione capace di fotografare la capacità di una persona di svolgere le attività della vita e di partecipare alla vita sociale.
Le diverse versioni di WHODAS 2.0
Esistono 3 versioni, diverse per lunghezza e modalità di somministrazione:
- Versione a 36 item: è la più dettagliata e dura 20 min, somministrabile da un intervistatore, o autocompilate o da un conoscente
- Versione a 12 item: per valutazioni veloci o indagini sugli esiti di salute, con durata di 5 minuti somministrabile da un intervistatore, o autocompilate o da un conoscente
- Versione a 12+24 item: test semplice e adattivo, somministrabile solo tramite intervista o in modo computerizzato
I limiti di WHODAS 2.0 e invalidità civile
- Allo stato attuale il WHODAS 2.0 non è ancora uno strumento di valutazione nazionale
- È stato recentemente sperimentato in quattro regioni italiane – Campania, Lombardia, Sardegna e Provincia Autonoma di Trento – per testare l'applicabilità nell'attuale valutazione dell'invalidità civile
- Non ci sono ancora degli studi pubblicati, applicabili a una popolazione con condizioni di salute diverse, per classificare la gravità della loro disabilità utilizzando i punteggi WHODAS 2.0
- ci sono differenze fra i punteggi di funzionamento WHODAS e i livelli di invalidità civile attribuiti alle medesime persone,
dimostrando che la valutazione medica da sola non differenzia bene i diversi livelli di disabilità
Come includere il funzionamento nella valutazione dell'invalidità civile?
È doveroso precisare che le informazioni mediche, sebbene non sufficienti da sole, rimarranno importanti per la valutazione della disabilità.
Quindi, il nodo cruciale è costituito dal come includere al meglio le informazioni sul funzionamento acquisite dal WHODAS 2.0 nel sistema di valutazione della condizione di disabilità in Italia.
Il percorso migliore è la segnalazione (flagging): quando un individuo ha un punteggio WHODAS superiore o inferiore a un certo valore di soglia, significa verosimilmente che il punteggio medico da solo non rileva adeguatamente l'esperienza di disabilità, con conseguente necessità di una valutazione di secondo livello.
Il processo di valutazione
- Il Decreto Legislativo 62/2024 ha stabilito che il procedimento di valutazione è avviato su richiesta dell’interessato o tutore
- La valutazione viene effettuata in un’unica visita collegiale, nel corso della quale viene sottoposto il questionario WHODAS
- La determinazione delle modalità relative alla sottoposizione e alla compilazione del questionario è demandata all’INPS.
- L’attestazione dell’esito della valutazione di base è costituita da un certificato che viene inserito nel Fascicolo sanitario elettronico del soggetto. Nel certificato sono individuate anche le necessità e le intensità dei sostegni.
Conclusioni
L'accertamento della disabilità è un passaggio fondamentale nel sistema di protezione sociale perché regola l'accesso a tutte le prestazioni ed i supporti per la disabilità.
L’adozione del WHODAS 2.0 prevista nel Decreto Legislativo 62/2024 non è sufficiente per poter disporre di un nuovo strumento di valutazione nazionale della disabilità.
Il sistema di valutazione della disabilità basato sul funzionamento tramite WHODAS 2.0 e l’attuale sistema di valutazione medica dell’invalidità civile non sono alternativi, ma complementari. La loro integrazione contribuirà a:
- una migliore identificazione del gruppo di persone che necessitano di assistenza
- un migliore orientamento delle prestazioni e dei servizi
- un migliore collegamento con le valutazioni dei bisogni regionali e locali.
Clicca qui per accedere all'articolo completo, pubblicato su I luoghi della cura online n.2/2024, a cura di Franco Pesaresi
www.luoghicura.it







