Capitolo del Manuale per Operatori di Sanità Pubblica “Governare l’Assistenza Primaria”
Autori: Maria Pia Fantini, Rossella Messina, Concetta Randazzo
Indice del capitolo:
- Possibilità di prevenire/trattare le patologie e le condizioni di rischio con l’adozione di stili di vita
- Stili di vita individuali
- Educazione alla salute
- Educazione terapeutica
- Promozione e prescrizione degli stili di vita con posologia personalizzata
- Interventi di prevenzione dell’obesità in età pediatrica
- Partecipazione attiva del malato nella gestione della propria patologia cronica (esempi che riguardano come post-ictus e diabete)
- Acronimi
- Bibliografia
- Spazio discussione
Ritorna all’indice del manuale
Possibilità di prevenire/trattare le patologie e le condizioni di rischio con l’adozione di stili di vita
L’attuale quadro epidemiologico delle malattie cronico-degenerative richiede di focalizzare l’interesse sulla promozione della salute e sulla prevenzione attraverso lo studio dei determinanti di salute (l’insieme di fattori personali, sociali, economici ed ambientali che impattano sulla salute), la valutazione dell’efficacia di programmi d’intervento di Sanità Pubblica e di educazione terapeutica, la lotta alle disuguaglianze, e la collaborazione del sistema sanitario con altri settori della società.
La promozione della salute e la prevenzione si occupano delle azioni e dell’advocacy volte ad affrontare i determinanti di salute potenzialmente modificabili, non solo quelli legati alle azioni individuali come comportamenti e stili di vita, ma anche fattori come reddito, stato sociale, livello di istruzione, occupazione e condizioni lavorative, accesso a servizi sanitari appropriati e ambiente fisico. La combinazione di questi fattori crea diverse condizioni di vita che hanno un impatto sulla salute. Ottenere dei cambiamenti rispetto a stili e condizioni di vita è considerato un risultato intermedio di salute.
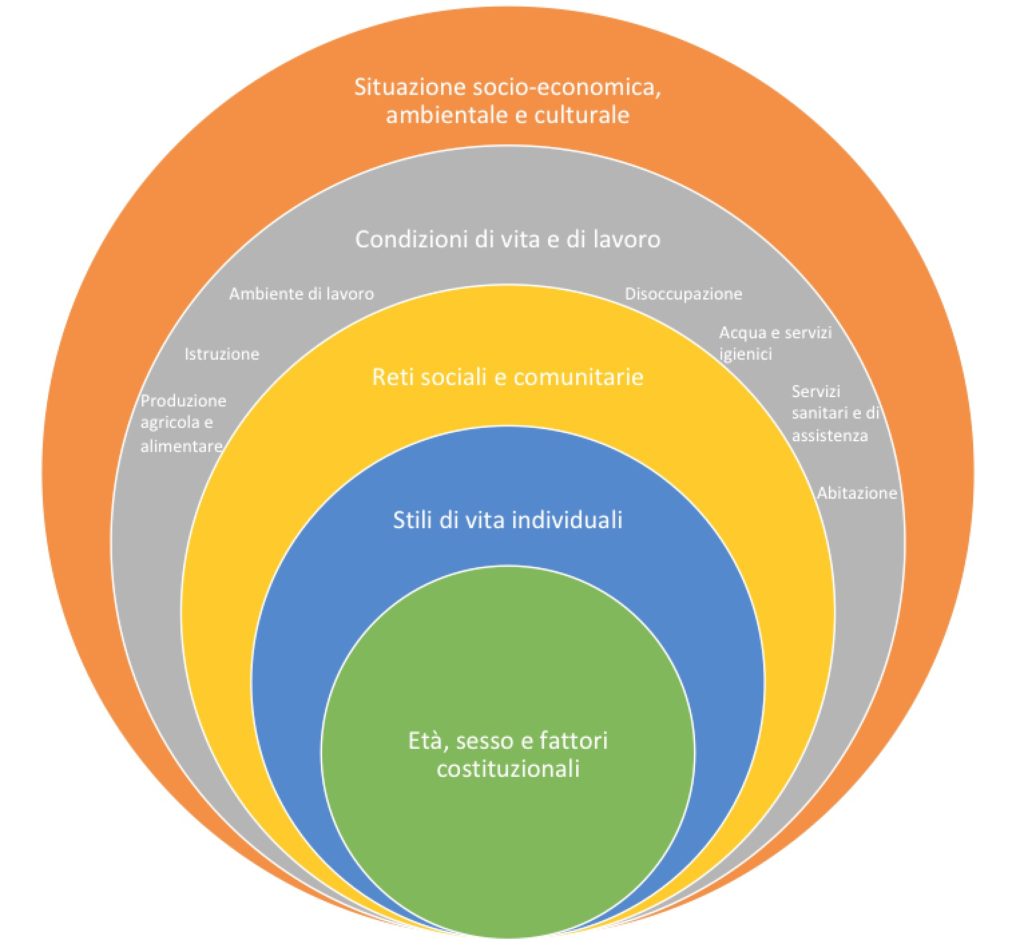
Come rappresentato nella figura 1, secondo il modello concettuale proposto da Dahlgren G. Whitehead M. nel 1991, nell’ambito dei determinanti di salute modificabili, particolare rilevanza assumono fattori legati a stili di vita, reti sociali e della comunità.
Figura 1: Policies and strategies to promote social equity in health (modificato da: Dahlgren G., Whitehead M. – Stockholm: Institute of Futures Studies, 1991)
Ritorna all’indice del capitolo
Stili di vita individuali
Sono i determinanti più vicini al controllo della singola persona, ma risentono delle influenze e dei condizionamenti che provengono dai determinanti più esterni. Gli stili di vita più importanti per la salute sono quelli riferiti ai quattro fattori di rischio inseriti dall’Organizzazione Mondiale della Sanità (OMS) nella strategia “Gaining Health” (2006)e ripresi dal Programma Interministeriale “Guadagnare salute” (2007):inattività fisica, abitudine al fumo di sigaretta, alimentazione scorretta, abuso di alcol.
Le malattie croniche non trasmissibili (MCNT), come le patologie cardiovascolari, i tumori, le malattie respiratorie croniche e il diabete, costituiscono il principale problema di salute perché rappresentano le principali cause di morbosità, invalidità e mortalità (Salute 2020).
Le malattie cardiovascolari e il cancro provocano infatti almeno tre quarti della mortalità, evitabile in molti casi: secondo le stime, almeno l’80 % delle malattie cardiache, degli ictus e del diabete di tipo 2, e almeno un terzo dei casi di tumore si possono prevenire (Piano Nazionale della Prevenzione 2014-2018). Le diseguaglianze nel carico di malattie non trasmissibili in ogni singolo paese e tra i diversi paesi dimostrano che il guadagno possibile di salute è ancora potenzialmente enorme (Salute 2020–Ministero della Salute). Le malattie croniche non trasmissibili hanno in comune pochi fattori di rischio, in gran parte modificabili, in quanto legati a comportamenti individuali, anche se fortemente condizionati dal contesto economico, sociale ed ambientale in cui si vive e si lavora.
L’approvazione del programma “Guadagnare salute” del 2007 ha introdotto un grande cambiamento nelle strategie di prevenzione. Il Governo Italiano ha infatti formalmente promosso il concetto di salute come bene collettivo, da promuovere e mantenere attraverso l’integrazione tra le azioni che competono alla collettività e quelle che sono responsabilità del singolo individuo. Il programma “Guadagnare salute” si propone come intervento di salute pubblica per affrontare in maniera integrata il contrasto ai principali fattori di rischio (fumo, alcol, scorretta alimentazione e sedentarietà), ponendo attenzione non solo agli aspetti specificamente sanitari, ma anche ai determinanti ambientali, sociali ed economici della salute, in particolare a quelli che maggiormente influenzano le scelte ed i comportamenti individuali.
Nel novembre 2004, l’Agenzia Italiana del Farmaco (AIFA) introdusse il concetto di Rischio Cardiovascolare Globale (RCG) attraverso il quale si possono individuare, per ogni persona, i fattori di rischio sui quali intervenire anche con azioni di prevenzione primaria individuale. La Regione Emilia-Romagna nel recepire tale revisione terminologica ha sollecitato i Medici di Medicina Generale all’adozione delle Carte del Rischio ed ha rilevato la necessità di costituire un gruppo di lavoro multidisciplinare sulla corretta interpretazione e applicazione delle Carte del Rischio nella versione italiana.
La Carta del Rischio cardiovascolareè uno strumento utile per stimare la probabilità di andare incontro a un primo evento cardiovascolare maggiore nei 10 anni successivi, conoscendo il valore di otto fattori di rischio: sesso, età, diabete, abitudine al fumo, pressione arteriosa sistolica, colesterolemia totale, HDL-colesterolemia e trattamento anti-ipertensivo. La Carta del Rischio favorisce la discussione interattiva con il paziente verso un intervento educativo nei confronti degli stili di vita scorretti eventualmente adottati dal paziente. Si tratta quindi di uno strumento importante da utilizzare per il medico che si occupa di stili di vita perché consente di impostare un percorso di sostegno al cambiamento di alcuni comportamenti a rischio (abitudine al fumo, comportamento alimentare, sedentarietà) a partire dai problemi clinici riscontrati.
Ritorna all’indice del capitolo
Educazione alla salute
L’educazione alla salute è l’insieme delle opportunità di apprendimento consapevolmente costruite, che comprendono alcune forme di comunicazione finalizzate a migliorare l’alfabetizzazione alla salute, l’aumento delle conoscenze e a sviluppare life skills che contribuiscono alla salute del singolo e della comunità. L’operatore che si occupa di educazione alla salute non assume il ruolo dell’esperto e utilizza uno stile di comunicazione prettamente bottom-up per approfondire i contenuti.
L’educazione alla salute si occupa di comunicare le informazioni e al contempo fornire le motivazioni, le abilità e la fiducia (auto-efficacia) necessarie per intraprendere azioni volte a migliorare la salute. L’educazione alla salute comprende la comunicazione delle informazioni riguardanti le condizioni sociali, economiche ed ambientali che hanno un impatto sulla salute, così come i fattori di rischio individuali ed i comportamenti a rischio, nonché l’utilizzo del sistema sanitario. In passato, il termine educazione alla salute è stato utilizzato per indicare una gamma di interventi più ampia, che comprendeva la mobilitazione sociale e l’advocacy. Tali metodi sono ora ricompresi nella formula terminologica “promozione della salute” così da permetterne una distinzione.
Si tratta dell’insieme di interventi che combinano esperienze di apprendimento progettate per facilitare le azioni volontarie che conducono alla salute(Green, 1998).
Si definiscono life skills le capacità di adottare un comportamento positivo e adattivo che permetta agli individui di affrontare in modo efficace le necessità e le sfide quotidiane (Life skills education in schools. WHO, Geneva, 1993). Le life skills sono rappresentate dalle abilità personali, interpersonali, cognitive e fisiche che rendono le persone capaci di controllare e indirizzare la propria esistenza e di sviluppare la capacità di convivere nel proprio ambiente e di modificarlo. Le life skills individuali sono: la capacità di prendere decisioni, la capacità di risolvere i problemi, il pensiero creativo, il pensiero critico, la consapevolezza di sé, l’empatia, le abilità comunicative e relazionali, la capacità di gestire le proprie emozioni e lo stress. Esse sono componenti fondamentali per lo sviluppo delle abilità personali funzionali alla promozione della salute, descritte nella Carta di Ottawa come una delle aree chiave di azione.
Ritorna all’indice del capitolo
Educazione terapeutica
L’educazione del paziente costituisce un’evoluzione abbastanza recente nell’ambito delle strategie terapeutiche. Essa si fonda sulla scoperta, o meglio, sulla riscoperta dell’efficacia della parola e della relazione interpersonale nei contesti sanitari, sia in quelli che operano per prevenire malattie evitabili, sia in quelli dove si affrontano patologie croniche.
L’OMS colloca l’educazione dei pazienti cronici tra le priorità di cura. L’Educazione Terapeutica del Paziente (ETP) si rivolge, per definizione, a un malato cronico per il quale l’apprendimento di competenze e di comportamenti di salute è necessario per vivere.
Nel rapporto tecnico OMS Regione Europa (1998) si definisce ETP come l’insieme di competenze che dovrebbero permettere al paziente di acquisire e mantenere le capacità che lo aiutano a vivere in maniera ottimale con la sua malattia. Si tratta, di conseguenza, di un processo permanente, integrato alle cure e centrato sul paziente. L’ETP implica attività organizzate di sensibilizzazione, informazione, apprendimento dell’autogestione e sostegno psicologico concernenti la malattia, il trattamento prescritto, le terapie, il contesto ospedaliero e di cura, le informazioni relative all’organizzazione e i comportamenti di salute e malattia. È finalizzata ad aiutare i pazienti e le loro famiglie a comprendere la malattia e il trattamento, cooperare con i curanti, vivere in maniera più sana e mantenere o migliorare la loro qualità di vita.
All’origine della ETP si identificano diversi fattori (Gagnayre. R, 2002): i progressi della medicina che consentono di vivere più a lungo con una malattia; la crescita dei pazienti che convivono con malattie croniche; la diffusione della concezione di autonomia e autodeterminazione dell’individuo che attribuisce al malato capacità decisionali rispetto alla sua condizione; la nozione stessa di salute che conduce i pazienti a posizionarsi come “produttori di salute” che operano scelte terapeutiche che ritengono spettino a loro.
L’ETP, indirizzata al singolo o al gruppo, si rivolge a persone affette da una patologia in tutte le strutture sanitarie (ospedali, centri termali, reti di cura, studi di libero-professionisti, Case della Salute) attraverso programmi educativi formalizzati pienamente integrati con le altre attività di cura.
Implica, pertanto, un vero e proprio trasferimento pianificato ed organizzato di competenze terapeutiche dai “curanti” ai pazienti o ai loro familiari, grazie al quale, nel contesto relazionale, la dipendenza lascia progressivamente il posto alla responsabilizzazione ed alla collaborazione (malato competente), in cui però il curante ha ben presente gli “obiettivi di sicurezza” per il malato.
Ritorna all’indice del capitolo
Promozione e prescrizione degli stili di vita con posologia personalizzata
La promozione della salute è il processo che consente alle persone di esercitare un maggiore controllo sulla propria salute e di migliorarla.
(Ottawa Charter for Health Promotion. WHO, Geneva, 1986)
Il processo di cambiamento degli stili di vita personali è costituito da diverse fasi che dipendono dal grado di motivazione dell’individuo nel modificare i propri comportamenti.
Il Modello TransTeorico degli stati del cambiamento (TTM) nasce all’interno dell’approccio della Social Cognition nei primi anni ‘80 (Prochaska e DiClemente 1982; 1992; Prochaska et al., 1992), come tentativo di comprendere e collegare le prospettive esistenti rispetto alle dipendenze e in particolare al fumo, superando al contempo i modelli precedenti ed in particolare la Social Learning Theory, l’Health Belief Model e la Theory of Planned Behavior.
Prochaska e altri ricercatori (1994) hanno applicato il TTM a diversi problemi comportamentali (fumo, problemi di controllo ponderale, HIV, alcol, attività fisica, delinquenza).
Il TTM infatti suggerisce che un individuo passi attraverso un crescente grado di disponibilità verso il cambiamento prima di intraprendere il cambiamento stesso.
Il TTM, improntato sul modello biopsicosociale (interazione dinamica tra fattori biologici, sociali/culturali e psicologici nella relazione fra salute e malattia), rappresenta uno dei modelli più utilizzati nella prevenzione e promozione della salute ed è costruito su tre dimensioni fondamentali: gli stadi del cambiamento (Precontemplazione, Contemplazione, Determinazione, Azione, Mantenimento), i processi del cambiamento (ovvero le strategie comportamentali messe in atto dal soggetto durante il cambiamento), i fattori psicologici che determinano il movimento da uno stadio a quello successivo (Self-efficacy, Locus of Control e Bilancia decisionale).
Figura 2: Gli stadi del cambiamento del Modello TransTeorico (TTM)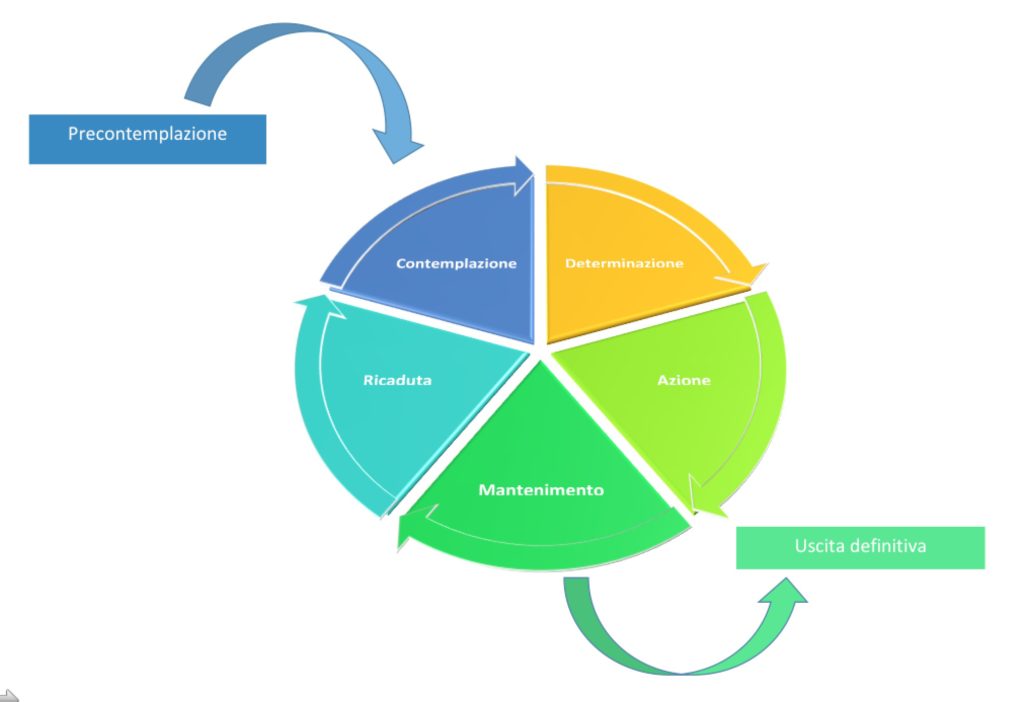
Talvolta gli operatori della salute hanno l’impressione che i loro sforzi siano inutili perché le persone non cambiano le loro abitudini nonostante le sollecitazioni e i suggerimenti forniti. Cambiare è difficile perché richiede uno sforzo ed utilizzo di molteplici processi e spesso le persone hanno una limitata quantità di risorse per l’autogestione o sono impegnate altrove; è difficile inoltre distinguere tra cosa accettare e cosa cambiare, e la maggior parte degli interventi non riesce ad incorporare aspetti motivazionali che sollecitino la scelta giusta ed i processi del cambiamento. Anche gli operatori della salute possono essere più o meno motivati, pronti e capaci nell’accompagnare il cambiamento dei loro assistiti.
Il TTM ha la capacità di tener conto della motivazione al cambiamento e del valore che esso assume e delle abilità delle persone nell’attuare un piano d’azione efficace al cambiamento. Il TTM si serve delcolloquio motivazionale diMiller e Rollnick, ovvero un semplice colloquio in grado di analizzare alcune dimensioni fondamentali quali: l’importanza che il cambiamento assume per quella persona, il livello di auto-efficacia, la “prontezza” (o disponibilità) al cambiamento. Il colloquio motivazionale può essere condotto con ottimi risultati dai professionisti della salute, anche non psicologi, dal momento che ha un focus specifico (comportamento di salute e motivazione) e non si pone obiettivi di diagnosi o modificazione della personalità del soggetto stesso. Le tecniche per la conduzione del colloquio motivazionale sono le seguenti: formulare domande aperte, dare informazioni, praticare l’ascolto riflessivo, riassumere, sostenere e confermare.
Ritorna all’indice del capitolo
Interventi di prevenzione dell’obesità in età pediatrica
L’obesità infantile è uno dei problemi di Sanità Pubblica, con conseguenze negative rilevanti, in quanto si associa ad un’elevata probabilità di sviluppare in età adulta obesità, diabete e patologie cardiovascolari, muscolo-scheletriche e tumorali.
L’OMS riporta che l’obesità nel mondo è più che raddoppiata dal 1980 al 2014. Da una stima effettuata nel 2013 è emerso che 42 milioni di bambini nel mondo al di sotto dei 5 anni di età sono sovrappeso o obesi. In Europa l’obesità infantile riguarda il 4-6% di bambini dai 7 agli 11 anni. L’Italia è ai primi posti in Europa per eccesso ponderale infantile: con sovrappeso al 22,1% e obesità al 10,2%. In Emilia-Romagna, ad esempio, la percentuale di sovrappeso in età pediatrica è pari al 20,1% e di obesità all’8,6%.
La relazione finale della commissione Ending Childhood Obesity (ECO) dell’OMS riporta una serie di raccomandazioni per contrastare l’obesità nell’infanzia e adolescenza, attraverso l’assunzione di cibi salutari, attività fisica e controllo del peso. La commissione di Esperti della American Academy of Pediatrics(Barlow SE et al, 2007) e le recenti guidelines della American Endocrinological Society (2016, in press) raccomandano programmi di prevenzione e trattamento centrati sulla famiglia quali promotori del cambiamento verso stili di vita salutari.
La più recente meta-analisi pubblicata su questo tema (Waters E. et al, 2011) ha dimostrato l’efficacia dei programmi di prevenzione dell’obesità infantile nelle diverse fasce di età, ma in particolar modo nella fascia di età scolare, per i bambini tra i 6 e 12 anni. L’elevata disomogeneità riscontrata negli studi analizzati dalla meta-analisi per tipi di intervento (attività fisica, dieta oppure una combinazione delle due) non ha permesso di distinguere quale componente ha contribuito maggiormente agli effetti benefici osservati. Una ulteriore revisione sistematica (Foster BA et al, 2015) ha mostrato l’efficacia degli interventi multidisciplinari intensivi e dei colloqui motivazionali con le famiglie dei bambini in sovrappeso e obesi dai 2 ai 6 anni. Gli interventi esaminati consistevano in: counseling comportamentale di gruppo, educazione all’adozione di stili di vita corretti, consigli sull’alimentazione e attività fisica, educazione sulla riduzione del consumo di bevande zuccherate e del tempo passato davanti alla televisione.
Su questa tematica è stato altresì sviluppato un programma di educazione terapeutica familiare per bambini e adolescenti sovrappeso e obesi dai 3 ai 18 anni (Tanas R. et al, 2007). Tale programma, senza prescrizioni dietetiche, ha portato ad una maggiore riduzione dell’indice di massa corporea (BMI) al follow-up rispetto al gruppo trattato con sole prescrizioni dietetiche. Il programma, durato 3 anni complessivi (2 anni più 1 di follow-up), comprendeva colloqui di educazione terapeutica individuali (bambino e famiglia) e di gruppo (solo le famiglie dei bambini). Il programma era focalizzato sulla motivazione al cambiamento degli stili di vita adottati, ponendo al tempo stesso attenzione all’immagine corporea che il bambino/adolescente ha di sé e alla sua autostima. In Italia i pediatri di libera scelta effettuano il bilancio di salute del bambino da 0 a 13 anni e controllano lo stato di crescita.
Uno studio clinico randomizzato condotto a Reggio Emilia (Davoli AM et al, 2013) ha dimostrato l’efficacia di un intervento di counseling motivazionale alle famiglie effettuato dai pediatri di libera scelta (PLS) in termini di riduzione del BMI nei bambini in sovrappeso tra i 4 e i 7 anni. In questo studio, il gruppo di controllo aveva ricevuto un opuscolo informativo, mentre il gruppo sperimentale aveva ricevuto 5 colloqui motivazionali rivolti ai familiari nell’arco di 12 mesi.
Ritorna all’indice del capitolo
Partecipazione attiva del malato nella gestione della propria patologia cronica (esempi che riguardano post-ictus e diabete)
L’ETP viene definita dall’Organizzazione Mondiale della Sanità come un intervento complesso particolarmente adatto per la gestione delle malattie croniche disabilitanti perché include come principale elemento il Self-Management (SM). Il SM è volto a migliorare la consapevolezza e la capacità di autogestione delle conseguenze fisiche e psicosociali della malattia e i cambiamenti dei comportamenti da adottare. La Self-efficacy invece è un costrutto psicologico introdotto da Albert Bandura all’interno della Social Cognition Theory (1986), che afferma che il comportamento di un individuo è determinato da fattori personali, comportamentali e ambientali. La Self-efficacy è il determinante maggiore dell’auto-regolazione ed è definita come “la convinzione delle persone riguardo la propria capacità di mobilitare la motivazione, le risorse cognitive, e mettere in atto le azioni necessarie ad esercitare controllo sugli eventi delle loro vite…” (Wood & Bandura, 1989).
I programmi di ETP e di SM sono considerati parte integrante di molti processi terapeutici in particolare in riabilitazione, anche se gli studi prevalenti in letteratura riguardano soprattutto le malattie croniche come il diabete, l’asma e le artriti.
Negli ultimi anni il SM è stato applicato nella gestione dell’ictus, per migliorarne le capacità delle persone che ne sono affette nel fronteggiare la patologia a lungo termine. L’ictus rappresenta la prima causa di disabilità cronica, con incidenza e prevalenza in aumento ed una forte ricaduta sul sistema sanitario. Recenti studi hanno sottolineato che i pazienti si sentono spesso impreparati ad affrontare i problemi a lungo termine, specialmente alla fine del percorso riabilitativo, mentre una revisione sistematica ha evidenziato che la Self-efficacy è positivamente correlata ad outcome quali la depressione, la qualità di vita, l’autonomia nelle attività quotidiane (ADL) e il cammino. Tuttavia, sempre dalla letteratura emerge che molti bisogni educativi di pazienti/caregivers non sono soddisfatti, con particolare riferimento agli aspetti di prevenzione, cura e modalità di fronteggiare la disabilità. Inoltre le criticità maggiori emergono nelle fasi di transizione del percorso, come la dimissione dall’ospedale e il rientro al domicilio, mentre la maggior efficacia del percorso appare legata ad interventi che coinvolgono attivamente il paziente. L’informazione aumenta le conoscenze e la soddisfazione di pazienti/caregivers, anche se non influenza l’autonomia e gli aspetti psicosociali (Foster A. et al, 2012).
Il diabete mellito è tra le 10 principali cause di morte nel mondo; infatti, nel 2012, si sono registrati 1,5 milioni (2,7%) di decessi. La gestione sanitaria di una patologia cronica come il diabete prevede diverse azioni che vanno dalla prevenzione primaria per la promozione di stili corretti di vita alla promozione dell’empowerment del paziente per rallentare il tasso di sviluppo delle complicanze. Nella gestione delle malattie croniche, gli individui non devono solo alleviare i sintomi più o meno controllabili personalmente ma anche esercitare un controllo sulle cure e i trattamenti medici prescritti e un cambiamento negli stili di vita adottati. Tuttavia i cambiamenti comportamentali sono processi complessi, influenzati da vari fattori, tra questi, l’autoefficacia (Self-efficacy) è uno dei principali. La Self-efficacy influenza positivamente i comportamenti legati alla gestione del diabete essendo quest’ultimo una condizione metabolica complessa che richiede alti livelli di auto-efficacia. Molteplici sono le sfaccettature di autogestione richieste al paziente diabetico, ad esempio il controllo del glucosio nel sangue, l’attenersi ad un’alimentazione adeguata, fare attività fisica e prevenire le complicanze. Una revisione sistematica della letteratura scientifica del 2013 (Mohammad R. et al, 2013), descrive la Diabetes Management Self-Efficacy Scale (DMSES) utilizzata a livello internazionale per la valutazione della Self-efficacy nel diabete. La DMSES è stata sviluppata nel 1999 e consiste in 20 item che descrivono le attività quotidiane che un paziente deve mettere in atto per gestire la patologia diabetica. Queste attività sono raggruppate in 4 fattori: nutrizione specifica e peso, nutrizione in generale e trattamenti medici, esercizio fisico e controllo della glicemia.
Da qualche decennio la ricerca studia il “Diabetes Distress” (DD), ma solo recentemente questo concetto ha trovato maggior riscontro in ambito clinico. Il distress è definito come il carico emotivo, lo stress e le preoccupazioni che sono associate alla gestione di una patologia cronica, che nel paziente diabetico è perciò considerata una delle variabili psicosociali più importanti. Il DD è stato associato ad una peggiore qualità di vita, una bassa aderenza alle terapie e ad iperglicemia. Il DD è inoltre considerato come uno dei fattori di rischio per la depressione, la quale rappresenterebbe un rischio aggiuntivo associato alla mortalità per diabete. La depressione e il DD sono fortemente associati sia nel diabete di tipo 2 che nel diabete di tipo 1; diventa quindi necessaria la valutazione clinica del distress in questi pazienti. Ad oggi sono stati sviluppati due strumenti di misurazione del distress nel diabete: la Problem Areas in Diabetes Scale (PAID) e la Diabetes Distress Scale (DDS). Secondo un’analisi psicometrica recente la scala PAID si focalizza principalmente sui problemi correlati all’alimentazione, sui meccanismi di coping disfunzionali e sui sintomi depressivi, mentre la DDS ha una forte correlazione con i comportamenti di auto-cura e gli outcomes metabolici.
Una revisione sistematica di 17 studi sull’efficacia degli interventi di gestione del distress nel diabete tipo 1, ha messo in evidenza la relazione tra DD, SM e controllo della glicemia. Per quanto riguarda invece il diabete di tipo 2 è stata ampiamente validata l’efficacia dell’utilizzo dei colloqui motivazionali per la promozione del SM del paziente rispetto alla sua condizione cronica e la conseguente riduzione del DD ed il miglioramento dei livelli di glicemia rispetto alla baseline. È stato visto che alti livelli di self-efficacy sono associati a bassi livelli di distress emotivo, esiste dunque una correlazione tra punteggi bassi alla PAID e punteggi alti alla DMSES. È stata altresì analizzata una correlazione negativa tra punteggi alla DMSES e livelli di HbA1c, concludendo che alti livelli di self-efficacy sono legati ad una migliore gestione dei livelli di glucosio nel sangue e dunque valori di HbA1c più bassi.
Lo studio multicentrico sulla valutazione psicosociale del paziente diabetico DAWN2 ha rilevato che l’Italia è uno tra i paesi con i più bassi livelli di benessere psicologico nei pazienti diabetici e che i pazienti con alti livelli di diabetes distress incontrano maggiori difficoltà nella gestione della patologia, con scarso controllo dei livelli di glucosio nel sangue e conseguenti complicazioni per la salute del paziente. Per dare seguito a tali risultati è stato sviluppato lo studio BENCH-D, che ha valutato il benessere psicologico dei pazienti diabetici e la soddisfazione riguardo le cure ricevute in quattro diverse regioni italiane. In tutte le regioni, il problema più grande era rappresentato dalla mancanza di strumenti di valutazione delle variabili psicosociali nel paziente con diabete.
Nella gestione del paziente diabetico e nel paziente affetto da altre patologie croniche appare dunque di fondamentale importanza una valutazione clinica con l’utilizzo di strumenti di misurazione delle variabili psicosociali e uno sguardo multidisciplinare nello sviluppo di modelli d’intervento mirati a potenziare l’auto-gestione delle patologie croniche.
Ritorna all’indice del capitolo
Ritorna all’indice del manuale
Acronimi
- DD: Diabetes Distress
- DDS: Diabetes Distress Scale
- DMSES: Diabetes Management Self-Efficacy Scale
- ETP: Educazione Terapeutica del Paziente
- OMS: Organizzazione Mondiale della Sanità (WHO: World Health Organization)
- SM: Self-Management
- TTM: Modello TransTeorico degli stati del cambiamento
Ritorna all’indice del capitolo
Bibliografia
- Bandura A. Autoefficacia: Teoria e applicazioni, Erickson.
- Bandura A. Social foundations of thought and action: a social cognitive theory, Englewood Cliffs: Prentice Hall; 1986.
- Bandura, A. (1986). The explanatory and predictive scope of self-efficacy theory. Journal of Clinical and Social Psychology, 4, 359-373.
- Barlow SE and the Expert Committee. Report and Treatment of Child and Adolescent Overweight and Obesity: Summary Expert Committee Recommendations Regarding the Prevention, Assessment. Pediatrics 2007;120;S164-S192.
- Bijl JV,Poelgeest-Eeltink AV,Shortridge-Baggett L, The psychometric properties of the diabetes management self-efficacy scale for patients with type 2 diabetes mellitus, Journal of advanced nursing.1999 Aug;30(2):352-9.
- Biro FM et. al. Childhood obesity and adult morbidities Am J Clin Nutr 2010;91(suppl):1499–1505.
- Carta del rischio: Regione Emilia-Romagna. http://salute.regione.emilia-romagna.it/documentazione/convegni-e-seminari/corsi-di-formazione/seminario-recidive-cardiovascolari-bo-2014/Doc_Counseling.pdf
- Dahlgren G, Whitehead M. Policies and strategies to promote social equity in health. Stockholm: Institute of Futures Studies, 1991.
- Davoli AM, Broccoli S, Bonvicini L, Fabbri A, Ferrari E, D’Angelo S, Di Buono A, Montagna G, Panza C, Pinotti M, Romani G, Storani S, Tamelli M, Candela S, Giorgi Rossi P. Pediatrician led motivational interviewing to treat overweight children: an RCT. 2013 Nov;132(5).
- DiClemente, C.C., Prochaska, J.O. (1982). Self change and therapy change of smoking behavior: A comparison of processes ofchange of cessation and maintenance.Addictive Behavior, 7, 133142.
- Ending Childhood Obesity (ECO).
- http://apps.who.int/iris/bitstream/10665/204176/1/9789241510066_eng.pdf
- Fisher EB et al., Healthy coping, negative emotions, and diabetes management: a systematic review and appraisal. Diabetes Educator 33, 1080-103.
- Fisher L, Hessler D, Glasgow RE, Arean PA, Masharani U, Naranjo D et al. REDEEM: a pragmatic trial to reduce diabetes distress. Diabetes Care 2013; 36: 2551–2558.
- Forster A et al. Information provision for stroke patients and their caregivers. Cochrane Database of Systematic Reviews, 2012, Issue 11.
- Foster BA, Farragher J, ParkerP, Sosa ET. Treatment Interventions for Early Childhood Obesity: A Systematic Review. Acad Pediatr.2015 Jul-Aug;15(4):353-61.
- Freedman DS et al. Cardiovascular Risk Factors and Excess Adiposity Among Overweight Children and Adolescents: The Bogalusa Heart Study J Pediatr 2007; 150:12-7.
- Gagnayre R. Therapeutic education and patients’ competence. In favor of competence training. Ann Dermatol Venereol.2002 Aug-Sep;129(8-9):985-9.
- Gaining Health 2006. http://www.euro.who.int/__data/assets/pdf_file/0008/76526/E89306.pdf
- Gli stadi del cambiamento: Storia, teoria ed applicazioni del modello transteorico del cambiamento. http://www.dors.it/alleg/0200/ragazzoni_quaderno.pdf
- Glossario OMS della Promozione della Salute World Health Organization 1998, Ginevra © Centro Regionale di Documentazione per la Promozione della Salute, DoRS, 2012. http://www.dors.it/alleg/newcms/201303/OMS_Glossario%201998_Italiano.pdf
- Gonzalez JS, Shreck E, Psaros C, Safren SA. Distress and Type 2 diabetes-treatment adherence: a mediating role for perceived control. Health Psychol 2015; 34: 505–513.
- Green LW, Kreuter MW, Heath promoting planning: an educational and environmental approach (3nd ed.), Mayfield publishing company, Mountain View, CA 1998.
- Guadagnare salute 2007. http://www.salute.gov.it/imgs/c_17_pubblicazioni_605_allegato.pdf
- Hafsteinsdóttir TB et al. Educational needs of patients with a stroke and their caregivers: a systematic review of the literature. Patient Educ Counc 2011 Oct;85(1):14-25.
- Han JC et al.Childhood Obesity – 2010: Progress and Challenges Lancet. 2010; May 15; 375(9727):1737–1748.
- In Ottavo Rapporto Osserva Salute. Edited by Prex SpA. Milano: Osservatorio Nazionale sulla Salute nelle Regioni Italiane; 2010:85-87.
- Joensen LE, Tapager I, Willaing I. Diabetes distress in Type 1diabetes – a new measurement fit for purpose. Diabet Med 2013;30: 1132–1139.
- Jones F andRiazi A Self-efficacy and self-management after stroke: a systematic review, Disability and Rehabilitation, 2011; 33(10): 797–810.
- Klein JD, Sesselberg TS, Johnson MS, et al. Adoption of body mass index guidelines for screening and counseling in pediatric practice. 2010;125(2):265–272.
- La Carta del rischio cardiovascolare. http://www.cuore.iss.it/sopra/calc-rischio.asp
- Life skills education in schools. WHO, Geneva, 1993. http://apps.who.int/iris/bitstream/10665/63552/1/WHO_MNH_PSF_93.7A_Rev.2.pdf
- Lumeng JC, Castle VP, Lumeng CN. The role of pediatricians in the coordinated national effort to address childhood obesity. 2010;126(3):574–575.
- Luoghi di Prevenzione: FAD: Promuovere salute: le competenze professionali di supporto al cambiamento degli stili di vita a rischio; 2016.
- Mazur A, Matusik P, Revert K, et al. Childhood obesity: knowledge, attitudes, and practices of European pediatric care providers. Pediatrics. 2013;132(1). Available at: pediatrics.org/cgi/content/full/132/1/e100.
- Miller W.R., Rollnick S. Il Colloquio motivazionale: preparare la persona al cambiamento. Erickson, 2004.
- Mohammad R,Emma M et al.Systematic Review: The Measurement of Health Self-Efficacy to Diabetes, Australian Journal of Basic and Applied Sciences, 7(5): 295-302, 2013.
- Nicolucci A et al., Benchmarking network for clinical and humanistic outcomes in diabetes (BENCH-D) study: protocol, tools, and population. SpringerPlus 2014, 3:83.
- Nicolucci A et al., Diabetes Attitudes, Wishes and Needs second study (DAWN2TM): Cross-national benchmarking of diabetes-related psychosocial outcomes for people with diabetes. Diabet. Med. 30, 767–777 (2013).
- Office of Statewide Health Improvement Initiatives http://www.health.state.mn.us/divs/oshii/
- OKKIO alla salute: Sintesi dei risultati 2014.
- http://www.epicentro.iss.it/okkioallasalute/pdf2015/SINTESI_16gen.pdf
- Park M, Katon WJ, Wolf FM. Depression and risk of mortality in individuals with diabetes: a meta-analysis and systematic review. Gen Hosp Psychiat 2013; 35: 217–225.
- Piano Nazionale della Prevenzione 2010-2012. http://www.salute.gov.it/imgs/c_17_pubblicazioni_1383_allegato.pdf
- PNE 2014-2018. http://www.salute.gov.it/imgs/c_17_pubblicazioni_2285_allegato.pdf
- Polonsky W, Fisher L, Earles J, Dudl RJ, Lees J, Mullan J, et al. Assessing psychosocial distress in diabetes: development of the diabetes distress scale. Diabetes Care. 2005;28(3):626–
- PolonskyW, Anderson B, Lohrer P, Welch G, Jacobson A, Aponte J, et al. Assessment of diabetes-related distress. Diabetes Care. 1995;18(6):754–
- Pouwer F, Skinner TC, Pibernik-Okanovic M, Beekman ATF, Cradock S, Szabo S, et al. Serious diabetes-specific emotional problems and depression in a Croatian-Dutch-English survey from the European Depression in Diabetes [EDID] Research Consortium. Diabet Res Clin Pract. 2005;70(2):166–
- Prochaska, J.O., DiClemente, C.C. (1982). Transtheoretical Therapy: Toward a More Integrative Model of Change. American Journal of Health Promotion, 12, (1): 11-12.
- Prochaska, J.O., DiClemente, C.C. (1992). Stages of change in the modification of problem behaviors. Progress in Behavior Modification, 28, 188-213.
- Prochaska, J.O., Velicer, W.F., Rossi, J.S., Goldstein, M., Marcus, B., Racowski, W., et al. (1994). Stages of change and decisional balance for twelve problem behaviors. Health Psychology, 13: 39-46.
- Salute 2020: un modello di politica europea a sostegno di un’azione trasversale al governo e alla società a favore della salute e del benessere. Ministero della salute.http://www.salute.gov.it/imgs/c_17_pubblicazioni_1819_allegato.pdf
- Schmitt A, et al., Research: Educational and Psychological Aspects; How to assess diabetes distress: comparison of the Problem Areas in Diabetes Scale (PAID) and the Diabetes Distress Scale (DDS). Diabetic Medicine. 2015.
- Strandberg RB, Graue M, Wentzel-Larsen T, Peyrot M, Rokne B. Relationships of diabetes-specific emotional distress, depression, anxiety, and overall well-being with HbA1c in adult persons with type 1 diabetes. J Psychosom Res 2014; 77: 174–179.
- Sturt J et al., Effective Interventions for reducing diabetes distress: Systematic review and meta-analysis. International Diabetes Nursing. 2015, 1-16.
- Sturt J et al., The Detection and Management of Diabetes Distress in people with type 1 diabetes. Curr Diab Rep (2015) 15:101.
- Tanas R, Marcolongo R, Pedretti S, Gilli G. A family-based education program for obesity: A three-year study. BMC Pediatrics 2007;7:33.
- Tanenbaum ML, Gonzalez JS. The influence of diabetes on a clinician-rated assessment of depression in adults with type 1 diabetes. Diabet Educ. 2012;38(5):695–
- Warsi A. et al. Self management education programs in chronic disease: a systematic review and methodological critique of the literature. Arch Intern Med 2004;164:1641-1646.
- Waters E, De Silva-Sanigorski A, Hall BJ, et al. Interventions for preventing obesity in children. Cochrane Database Syst Rev. 2011;12(12):CD001871.
- The top 10 causes of death. 2014. http://www.who.int/mediacentre/factsheets/fs310/en/.
- WHO: Social determinants of health and well-being among young people. http://www.euro.who.int/__data/assets/pdf_file/0003/163857/Social-determinants-of-health-and-well-being-among-young-people.pdf
- Wood R., Bandura A. Impact of Conceptions of Ability on Self-Regulatory Mechanisms and Complex Decision Making. Journal of Personality and Social Psychology 1989;56(3):407-415.
- World Health Report 2013. http://apps.who.int/iris/bitstream/10665/85761/2/9789240690837_eng.pdf?ua=1
Ritorna all’indice del capitolo