Capitolo del Manuale per operatori “Educare alla Salute e all’Assistenza”
Autori: Paolo Boldrini, Rodolfo Dalla Mora, Stefania Fugazzaro, Maurizio Massucci, Alberto Pietrobon, Sara Regazzo
Indice
- LA RIABILITAZIONE: COS’È E QUAL È LA SUA IMPORTANZA NEI SISTEMI SANITARI
- I MODELLI DI RIFERIMENTO DELLA MEDICINA RIABILITATIVA
- PARTECIPAZIONE DELLA PERSONA E DELLA FAMIGLIA AL PERCORSO RIABILITATIVO
- INFORMAZIONE ED EDUCAZIONE TERAPEUTICA NEI DIVERSI SETTING DI CURA IN RIABILITAZIONE
- Categorie di intervento della Medicina Riabilitativa
- Nelle Unità per acuti
- Nelle unità di degenza riabilitativa o nelle strutture extraospedaliere a valenza riabilitativa
- Al domicilio e nelle strutture residenziali protette
- Nel setting ambulatoriale
- Attività di comunicazione/informazione/educazione rivolte alla comunità
- Attività di informazione ed educazione terapeutica in alcune situazioni disabilitanti croniche più frequenti in ambito riabilitativo
- L’EDUCAZIONE TERAPEUTICA NEL PERCORSO DI FORNITURA DI AUSILI, PROTESI, ORTESI E NELLA FACILITAZIONE DELL’ACCESSIBILITÀ
- Glossario
- Bibliografia
LA RIABILITAZIONE: COS’È E QUAL È LA SUA IMPORTANZA NEI SISTEMI SANITARI
“Quando potrò tornare a camminare e correre?”; “Che si può fare perché mio figlio riprenda a parlare?”; “Dovrò cambiare casa e lavoro per accudire mio marito?”. Sono spesso queste le domande rivolte ai servizi sanitari; non riguardano la “malattia”, in senso stretto, quanto piuttosto le sue conseguenze sul “funzionamento” della persona nelle attività quotidiane.
Rispetto al tradizionale aspetto “curativo” dell’intervento sanitario, è sempre più avvertita l’importanza di quello “abilitativo-riabilitativo”, riguardante il recupero, mantenimento (o acquisizione, nel caso delle patologie disabilitanti in età evolutiva) di autonomia e capacità di svolgere le proprie attività negli ordinari ambienti di vita.
Questo cambiamento nella visione della salute e della malattia è un fenomeno di portata mondiale, dovuto in gran parte all’aumento della prevalenza delle patologie croniche, e delle condizioni di comorbilità e di complessità disabilitante. Nel 2010, gli anni vissuti in condizioni di disabilità nel mondo sono stati circa 800 milioni. In Italia, circa 2 milioni 600 mila persone vivono in condizione di disabilità, pari al 4,8 % della popolazione (OsservaSalute, 2017), e il 74% degli anni di vita persi per disabilità (YLDs) è attribuibile a malattie e condizioni che possono trarre beneficio dalla riabilitazione (GBD, 2015).
Ciò si riflette nelle politiche dell’Organizzazione Mondiale della Sanità (OMS). Il “Global Disability Action Plan” riporta: “Ci sono nel mondo oltre un miliardo di persone con disabilità…in aumento per l’incremento delle malattie croniche…”, ed indica nei servizi e nelle attività di riabilitazione lo strumento essenziale per contrastare le conseguenze funzionali delle patologie e migliorare o mantenere il livello di partecipazione sociale delle persone con disabilità (OMS, 2014). Sempre l’OMS ha lanciato di recente il Programma “Rehabilitation 2030: a call for action” (OMS, 2017) per sollecitare lo sviluppo di azioni per lo sviluppo della Riabilitazione, definita come una priorità del 21° secolo per i sistemi sanitari di tutto il mondo.
Va sottolineato che la Riabilitazione non è solo un insieme di prestazioni specialistiche (medicina fisica, fisioterapia, logopedia, terapia occupazionale, assistenza sociale, supporto psicologico, ecc.), ma è soprattutto un processo organizzato di soluzione di problemi, in cui sono pianificati e realizzati molteplici interventi, di tipo sanitario e sociale, ed in cui l’aspetto informativo/educativo assume un ruolo essenziale.
|
RIABILITAZIONE: LA DEFINIZIONE DELL’OMS (OMS, 2017) L’OMS definisce la riabilitazione come “un insieme di interventi concepiti per ottimizzare il funzionamento e ridurre la disabilità” in persone che presentano diverse “condizioni di salute”, riferibili a malattie acute o croniche, disordini, lesioni o traumi. Si caratterizza per interventi indirizzati alle menomazioni, limitazioni dell’attività e restrizioni della partecipazione, così come ai fattori personali ed ambientali (comprese le tecnologie assistive) che hanno impatto sul funzionamento. La riabilitazione è una strategia sanitaria fortemente centrata sulla persona: i trattamenti tengono conto sia della condizione di salute che degli obiettivi e delle preferenze dei destinatari delle cure. |
|
RIABILITAZIONE: LA DEFINIZIONE DELLE LINEE GUIDA DEL MINISTERO SANITÀ 1998 (Ministero della Sanità, 1998) La riabilitazione è un processo di soluzione dei problemi e di educazione nel corso del quale si porta una persona a raggiungere il miglior livello di vita possibile sul piano fisico, funzionale, sociale ed emozionale, con la minor restrizione possibile delle sue scelte operative. Il processo riabilitativo coinvolge anche la famiglia del soggetto e quanti sono a lui vicini. Di conseguenza, il processo riabilitativo riguarda, oltre che aspetti strettamente clinici anche aspetti psicologici e sociali. Sul piano operativo è utile distinguere fra interventi riabilitativi prevalentemente di tipo sanitario ed interventi riabilitativi prevalentemente di tipo sociale, facenti capo a specifiche reti integrate di servizi e di presidi riabilitativi. |
Ritorna all’indice del capitolo
I MODELLI DI RIFERIMENTO DELLA MEDICINA RIABILITATIVA
La Medicina Riabilitativa non si basa solo sul modello biomedico caratteristico della medicina clinica, ma tiene conto anche dei fattori psicologici e sociali che influenzano la condizione di salute/malattia e delle reciproche interazioni fra questi fattori.
Questo approccio viene definito “bio-psico-sociale”, termine proposto da Engels nel 1977 (Engels, 1977), ed è alla base di modelli ad impronta sistemica che sono stati proposti in riabilitazione già dagli inizi degli anni ‘90 (NIH, 1993), nonché della classificazione ICF (International Classification of Functioning, Disability and Health), diffusa dall’OMS nel 2001 (OMS, 2001).
L’ICF è uno strumento di classificazione internazionale, che fornisce un linguaggio universale per descrivere la salute e gli stati ad essa correlati, non più solo in funzione degli aspetti biologici individuali, ma come il risultato dell’interazione fra individuo e contesto.
L’ICF (Figura 1) è basata sull’integrazione fra il modello medico di disabilità, intesa come problema della persona causato da una condizione di salute e che necessita di interventi individuali diretti, e il modello sociale, in cui la disabilità è un problema creato dall’ambiente sociale, ponendo quindi la necessità di interventi sui fattori ambientali.
Nel campo delle condizioni di salute ad andamento cronico e disabilitante, un altro modello di riferimento per le attività riabilitative è il Chronic Care Model (CCM) proposto da Wagner e collaboratori (Wagner, 2000; Wagner, 2001).
Figura 1: Il modello ICF dell’OMS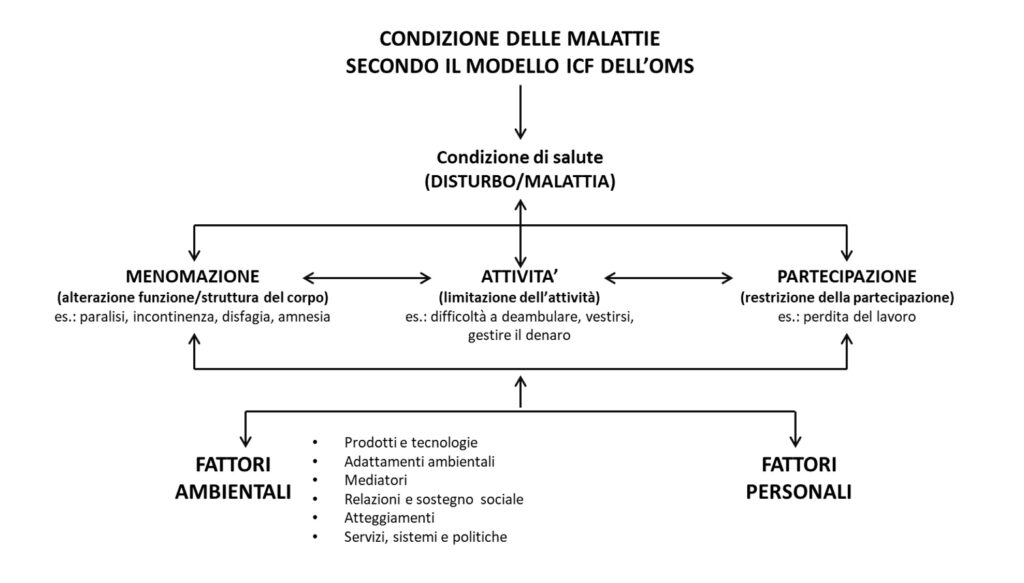
Ritorna all’indice del capitolo
PARTECIPAZIONE DELLA PERSONA E DELLA FAMIGLIA AL PERCORSO RIABILITATIVO
La riabilitazione non si fa “alle” persone ma “con” le persone; la partecipazione attiva del paziente e della sua famiglia è uno degli aspetti essenziali del percorso di cura.
Tale partecipazione è elemento integrante dei due modelli descritti; l’ICF colloca ad esempio le “relazioni e sostegno sociale” nell’ambito dei “fattori ambientali” che possono avere un impatto significativo sul funzionamento della persona, ed il CCM pone il “sostegno all’autocura” fra le componenti fondamentali del modello.
Questi aspetti assumono una valenza cruciale nelle patologie disabilitanti ad andamento cronico, in cui l’informazione/educazione della persona e della famiglia è un elemento fondamentale per perseguire gli obiettivi di miglioramento funzionale ed autonomia propri della riabilitazione.
La cronicità è spesso concomitante ad altre caratteristiche della condizione di salute della persona, come la “complessità”, la “comorbidità”.
La Società Italiana di Medicina Fisica e Riabilitativa ha recentemente proposto la definizione di “Persona in condizioni di Cronicità/Disabilità” (SIMFER, 2016) per sottolineare un’area di fabbisogno sanitario e sociosanitario con caratteristiche peculiari, in cui di norma è necessaria una presa in carico riabilitativa protratta nel tempo, spesso svolta in diversi setting, effettuata da un team multiprofessionale, fortemente integrata con le altre componenti dell’assistenza, ed in cui le attività di informazione ed educazione terapeutica giocano un ruolo essenziale.
|
La “CONDIZIONE DI CRONICITÀ” è uno stato di alterazione della salute che si protrae nel tempo, usualmente oltre i 12 mesi, dovuta ad una o più situazioni morbose, che di norma comporta limitazioni del funzionamento (disabilità) e necessità di monitoraggio e/o di interventi sanitari prolungati, di tipo continuativo od intermittente. La/le situazioni morbose che conducono ad una condizione di cronicità possono agire in modo sinergico o indipendente nel tempo, essere reversibili o non reversibili, trasmissibili o non trasmissibili, a decorso ingravescente o stazionario o regressivo, e possono presentarsi in tutte le età. |
|
La PERSONA IN CONDIZIONE DI CRONICITÀ/DISABILITÀ” (CCD) è caratterizzata da una condizione di cronicità che determina persistenti limitazioni del funzionamento (disabilità). Tali limitazioni possono essere stabili, ingravescenti o ad andamento remittente, e necessitano di monitoraggio e/o di interventi riabilitativi protratti nel tempo o permanenti. |
Da alcuni anni la Medicina Riabilitativa cerca di utilizzare modelli strutturati per gestire la relazione educativa tra team curante e paziente/famiglia, come i modelli di “Educazione Terapeutica al Paziente” (ETP, Therapeutic Patient Education) e di “Self-Management” (SM).
Sono emerse esperienze promettenti in ambito riabilitativo, relative a diverse condizioni disabiltanti, come ad esempio la Sclerosi Multipla o l’ictus. Spesso sono basate su approcci di altri paesi, come il Regno Unito con il programma “The Expert Patient” (NHS, 2007) o gli USA attraverso il Stanford’s Chronic Disease Self-Management Program (CDSMP)(Lorig, 2001). Il concetto di partecipazione, proprio del modello ICF, è spesso affiancato quello di empowerment (OMS, 1998) ed engagement (HIMSS, 2017).
Volendo schematizzare i diversi tipi e scopi di relazione informativa/educativa che si possono stabilire fra persona/famiglia e team riabilitativo, si può proporre un modello a piramide raffigurato in figura 2.
Figura 2: La “Piramide” delle relazioni informative/educative nel percorso riabilitativo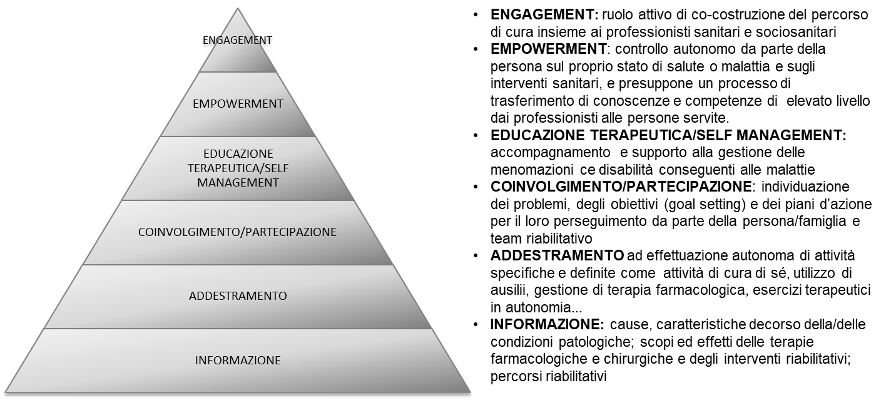
Ritorna all’indice del capitolo
INFORMAZIONE ED EDUCAZIONE TERAPEUTICA NEI DIVERSI SETTING DI CURA IN RIABILITAZIONE
Nella maggior parte dei casi la presa in carico riabilitativa si articola in fasi e sedi diverse, spesso in lunghi archi di tempo; a volte – pur con intensità variabile – copre l’intero periodo di vita della persona. Ciò è vero in particolare per le patologie croniche e comporta l’intervento di diverse professionalità, con necessità di dare una cornice unitaria complessiva ai diversi interventi. Tale cornice è costituita dal Progetto Riabilitativo Individuale (PRI), le cui caratteristiche generali sono state definite fin dal 1998 nelle linee guida sulla Riabilitazione del Ministero della Sanità e successivamente ribadite nel Piano di Indirizzo per la Riabilitazione del 2011 (Mnistero della Salute, 2011). In tutte le fasi del percorso, le attività di comunicazione, informazione ed educazione terapeutica sono parte essenziale dell’intervento riabilitativo (Boldrini, 2002) (Tabella 1).
Ritorna all’indice del capitolo
Gli obiettivi e le modalità con cui si svolgono le attività di educazione terapeutica si differenziano nei diversi setting di intervento riabilitativo (Tabelle 2a-2e) ed in funzione delle problematiche specifiche di ogni condizione disabilitante (Tabella 3).
Ritorna all’indice del capitolo
Ritorna all’indice del capitolo
Ritorna all’indice del capitolo
Ritorna all’indice del capitolo
Ritorna all’indice del capitolo
Ritorna all’indice del capitolo
|
LOOK AFTER YOURSELF: UN PROGETTO PER IL SELF-MANAGEMENT DELLA PERSONA CON ICTUS Il progetto, svolto a Reggio Emilia, Modena e Bologna, nel 2016-17, è stato rivolto ai pazienti con ictus in fase post-acuta precoce e ai loro famigliari, utilizzando una versione tradotta ed adattata del Chronic Disease SM Program della Stanford University. Era indirizzato a migliorare varie dimensioni, fra cui la self-efficacy, l’autonomia, la qualità di vita, l’utilizzo delle risorse territoriali. Il progetto ha previsto attività di educazione terapeutica in forma di seminario con sessioni individuali e di gruppo nella fase riabilitativa precoce dopo l’ictus, con una sequenza identificata in base ai criteri di Stanford:
I pazienti che hanno partecipato al seminario hanno mantenuto a 2 mesi dalla dimissione uno stile di vita più sano, praticando in maniera maggiore attività fisica regolare, e hanno utilizzato maggiormente le risorse territoriali (Fugazzaro, 2017). |
|
CORSI DI EDUCAZIONE TERAPEUTICA PER PERSONE CON MALATTIA DI PARKINSON E LORO FAMIGLIARI Il progetto si è svolto nell’Azienda Sanitaria di Treviso, a cura delle Unità di Neurologia, di Riabilitazione Territoriale e Domiciliare e di Nutrizione Clinica, ed ha previsto cicli di incontri formativi di gruppo volti a sviluppare la capacità di self-management a lungo termine della persona con malattia di Parkinson e dei suoi famigliari, con le seguenti fasi:
Nel 2016-2017 si sono tenute 3 edizioni del corso, ciascuna rivolta a 25 persone (persone con malattia e loro famigliari) Argomenti: patogenesi, sintomi motori e non motori, terapie farmacologiche, attività motoria libera e adattata, esempi di applicazione ritmo musicale, ausili e suggerimenti per le attività di movimento e per la vita quotidiana e informazioni sulle normative a tutela del disabile, indicazioni su corretta alimentazione, interazione con terapia farmacologica, integratori. |
Ritorna all’indice del capitolo
L’EDUCAZIONE TERAPEUTICA NEL PERCORSO DI FORNITURA DI AUSILI, PROTESI, ORTESI E NELLA FACILITAZIONE DELL’ACCESSIBILITÀ
Uno dei settori dell’assistenza riabilitativa in cui l’educazione terapeutica assume un particolare rilievo è quello del percorso di fornitura degli ausili.
Le definizione di ausilio dello standard internazionale ISO 9999:2007 è la seguente: “qualsiasi prodotto (inclusi dispositivi, apparecchiature, strumenti, sistemi tecnologici, software) di produzione specializzata o di comune commercio, atto a prevenire, compensare, tenere sotto controllo, alleviare o eliminare menomazioni, limitazioni nelle attività o ostacoli alla partecipazione”.
Si fa abitualmente riferimento ai termini di:
- protesi ed ortesi per indicare i dispositivi finalizzati al recupero di una funzione (protesi funzionale di arto, comunicatore),o di vicariare ad una struttura corporea assente (protesi estetica volto, protesi mammaria);
- ausili per indicare dispositivi finalizzati allo svolgimento di specifiche attività di vita quotidiana (la carrozzina per spostarsi, sensori per il controllo ambientale, montascale per trasferirsi).
Un ausilio, se scelto in maniera appropriata, dovrebbe sempre rappresentare un facilitatore (ICF) per l’utente, per l’operatore o per il caregiver (Madara, 2016). Il percorso che conduce dall’identificazione di un bisogno personale all’acquisizione di un ausilio è un processo articolato, che chiama in causa diverse competenze (EUSTAT, 2008). Se ci spostiamo inoltre dalle tecnologie orientate al corpo a quelle orientate all’attività, alle considerazioni di tipo medico si aggiungono considerazioni di altro tipo, tecnico, personale e sociale. Entrano in gioco anche questioni legate allo stile di vita dell’utente oltre che alla patologia (ad esempio nella scelta di una carrozzina per lo sport, o di una piattaforma elevatrice). Il percorso di fornitura degli ausili parte dalla definizione del bisogno provocato dalla situazione disabilitante, per arrivare all’utilizzo dell’ausilio nel suo contesto d’uso (scelta della migliore soluzione possibile) seguendo le tappe illustrate nello schema riportato in figura 3.
Figura 3: Percorso di fornitura degli ausili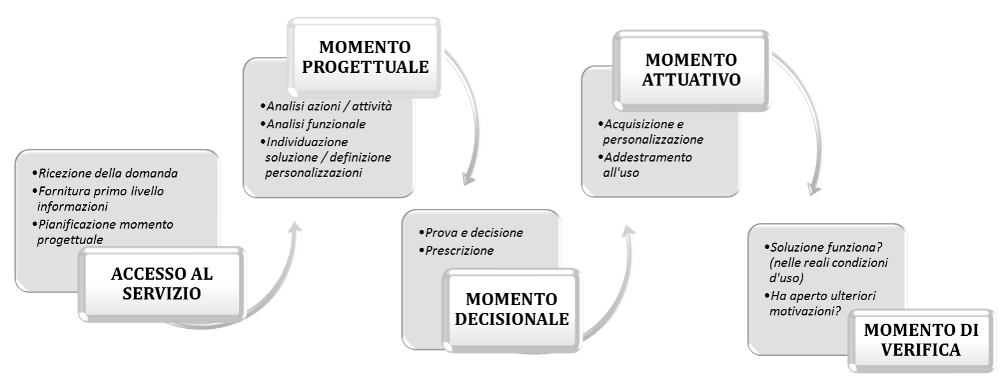
Volendo schematizzare le tipologie di attività di educazione terapeutica nelle varie fasi del percorso di fornitura di un ausilio, seguendo lo schema a piramide della figura 2, possiamo individuare le priorità della tabella 4.
|
FASE DEL PERCORSO |
ATTIVITÀ PREVALENTE |
|
Accesso al servizio |
Informazione sulle fasi del percorso di assistenza protesica (tempi, modi, operatori coinvolti, aspetti normativi, ecc) |
|
Momento progettuale |
Informazione sulle possibili soluzioni assistive in funzione dell’analisi dei bisogni |
|
Momento decisionale |
Addestramento di prova sulle diverse possibili soluzioni assistive |
|
Momento attuativo |
Addestramento all’uso dei dispositivi, supporto al self management e capacità di gestirli in varie condizioni, e di individuarne eventuali ulteriori potenzialità e limiti |
|
Momento di verifica |
Educazione, supporto al self-management e capacità di ottimizzare le interazioni persona-ausilio-ambiente, gestire le situazioni impreviste, rapportarsi con le strutture di riferimento in caso di necessità |
Vi sono strumenti validati di verifica dell’efficacia del percorso di fornitura di ausili, come il QUEST (Quebec User Evaluation of Satisfaction with Assistive Technology) (Demers, 2003) ed altri, reperibili nel sito del Servizio Italiano Valutazione Ausili SIVA (www.portale.siva.it). Il momento progettuale del percorso di fornitura degli ausili deve tener conto dei fattori ambientali che ne condizioneranno l’uso, in senso positivo o negativo. Riportiamo alcune definizioni relative a questi fattori, che vanno conosciute e condivise dai componenti del team riabilitativo.
- BARRIERE ARCHITETTONICHE: ostacoli fisici che sono fonte di disagio per la mobilità di chiunque ed in particolare di coloro che, per qualsiasi causa, hanno una capacità motoria ridotta o impedita in forma permanente o temporanea; gli ostacoli che limitano o impediscono a chiunque la comoda e sicura utilizzazione di parti, attrezzature o componenti.
- ACCESSIBILITÀ: possibilità, anche per persone con ridotta o impedita capacità motoria o sensoriale, di raggiungere l’edificio e le sue singole unità immobiliari e ambientali, di entrarvi agevolmente e di fruirne spazi e attrezzature in condizioni di adeguata sicurezza e autonomia.
- ADATTABILITÀ: possibilità di modificare nel tempo lo spazio costruito a costi limitati, allo scopo di renderlo completamente ed agevolmente fruibile anche da parte di persone con ridotta o impedita capacità motoria o sensoriale.
- VISITABILITÀ: possibilità, anche da parte di persone con ridotta o impedita capacità motoria o sensoriale, di accedere agli spazi di relazione e ad almeno un servizio igienico di ogni unità immobiliare. Sono spazi di relazione gli spazi di soggiorno o pranzo dell’alloggio e quelli dei luoghi di lavoro, servizio ed incontro, nei quali il cittadino entra in rapporto con la funzione ivi svolta.
|
Legge 9 gennaio 1989, n. 13 |
Disposizioni per favorire il superamento e l’eliminazione delle barriere architettoniche negli edifici privati |
|
Decreto Ministeriale – Ministero dei Lavori Pubblici 14 giugno 1989, n. 236. |
Prescrizioni tecniche necessarie a garantire l’accessibilità, l’adattabilità e la visitabilità degli edifici privati e di edilizia residenziale pubblica sovvenzionata e agevolata, ai fini del superamento e dell’eliminazione delle barriere architettoniche |
|
Legge 5 febbraio 1992, n. 104. |
Legge-quadro per l’assistenza, l’integrazione sociale e i diritti delle persone handicappate |
|
Decreto del Presidente della Repubblica 24 luglio 1996, n. 503. |
Regolamento recante norme per l’eliminazione delle barriere architettoniche negli edifici, spazi e servizi pubblici |
|
Decreto del Presidente della Repubblica del 6 giugno 2001 n. 380 |
Il Testo unico dell’edilizia e s.m.i. |
|
Decreto Legislativo 9 aprile 2008 n. 81 |
Testo Unico in materia di salute e sicurezza sul lavoro |
Ritorna all’indice del capitolo
Glossario
- ADL: Attività della vita quotidiana
- BPCO: Broncopneumopatia Cronico Ostruttiva
- CCD: Condizione di Cronicità/Disabilità
- CCM: Chronic Care Model
- CDSMP: Stanford’s Chronic Disease Self-Management Program
- ETD: Educazione Terapeutica al paziente (Therapeutic Patient Education)
- ICF: International Classification of Functioning, Disability and Health
- NIMV: Ventilazione Meccanica Non Invasiva
- OMS: Organizzazione Mondiale della Sanità
- PRI: Progetto Riabilitativo Individuale
- QUEST: Quebec User Evaluation of Satisfaction with Assistive Technology SM: Self-Management
- SN: Sistema Nervoso
- YLDs: Anni di vita persi per disabilità
Ritorna all’indice del capitolo
Bibliografia
- Boldrini P. Strumenti di comunicazione nel team riabilitativo. In: Basaglia N. (a cura di) Progettare la Riabilitazione. EdiErmes, Milano, 2002 pagg. 127-160.
- Demers L, Weiss-Lambrou R, Ska B. QUEST (Quebec User Evaluation of Satisfaction with Assistive Technology) (traduz. Fucelli P, Andrich R, versione italiana) Dispense Corso di Alta Formazione “Tecnologie per l’Autonomia”. Fondazione Don Carlo Gnocchi Onlus. 2003
- Engel GL. (1977) “The Need for a New Medical Model: A Challenge for Biomedicine’ Science 196(4286): 129–136.
- Fugazzaro S, Taricco M, Bardelli R, Cavalli E, et al: LAY – Look After Yourself – dati di efficacia di un intervento di educazione terapeutica al paziente con ictus; migliorare il self-management e favorire il passaggio dall’ospedale al territorio – Giornale Italiano di Medicina Riabilitativa, 2017 – 31 Suppl 1 al n.3.
- GBD 2015 Disease and Injury Incidence and Prevalence Collaborators. Global, regional and national incidence, prevalence, anduyears lived with disability for 310 diseases and injuries. 1990-2015: a systematic analyis of the Global Burden of Disease Study 2015. Lancet. 2016; 388: 1545-602.
- HIMSS. The Evolution of Patient Engagement: Rethinking How to Best Engage Patients http://www.himss.org/library/patient-engagement-toolkit
- Linee-guida del Ministro della Sanità per le attività di riabilitazione (in GU 30 maggio 1998, n. 124) Provvedimento Conferenza permanente per i rapporti tra lo Stato le Regioni e le Province Autonome di Trento e Bolzano – 7 maggio 1998
- Lorig KR, Ritter P, Stewart AL, Sobel DS, Brown BW, Bandura A, González VM, Laurent DD, Holman HR. Chronic Disease Self-Management Program: 2-Year health status and health care utilization outcomes. Medical Care, 2001 39(11), 1217-1223.
- Madara Marasinghe K. Assistive technologies in reducing caregiver burden among informal caregivers of older adults: a systematic review. Disabil Rehabil Assist Technol. 2016;11(5):353-60
- Manuale EUSTAT. Empowering USers Through Assistive Technology. Linee Guida per i formatori. Eustat Consortium. European Commission, 2008
- Ministero della Salute. Piano di Indirizzo per la Riabilitazione. 23 maggio 2011.
- OMS (1998) Health promotion glossary. Geneva: World Health Organization
- Osservatorio Nazionale sulla Salute nelle Regioni Italiane. La condizione delle persone con disabilità in Italia Istituto di Sanità Pubblica – Sezione di Igiene Università Cattolica del Sacro Cuore. www.osservatoriosullasalute.it
- Position Paper SIMFER: La riabilitazione delle persone in condizioni di cronicità/disabilità. Giornale italiano di Medicina Riabilitativa, 2016, 29 (1) 2-28.
- US Department of Health and Human Services Research plan for the National Center for Medical Rehabilitation Research (NIH Publ. 93-3509) Bethesda, MD: National Institutes of Health, National Institute of Child and Human Development, 1993.
- Wagner HC, Austin BT, et al. Improving chronic illness care: Translating evidence into action. Health Aff 2001; 20(6): 64-70
- Wagner HC. The role of patient care teams in chronic disease management. BMJ 2000;320:569-72
- WHO. ICF – International Classification of Functioning, Disability and Health. Geneva, World Health Organization, 2001.
- Word Heallth Organization. Rehabilitation in health systems. WHO, Ginevra. 2017 http://www.who.int/rehabilitation/rehabilitation_health_systems/en/
- World Health Organization. WHO Global Disability Action Plan 2014-2021: Better health for all people with disability. Sixty-seventh World Health Assembly 4 April 2014: World Health Organization; 2014; Available from: http://www.who.int/disabilities/actionplan/en/.
